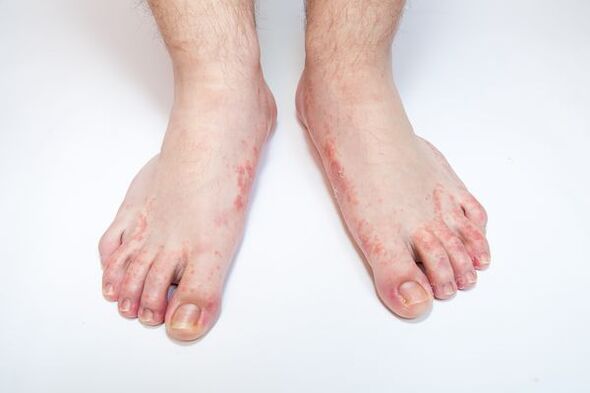
Parada de micosis(dermatofitosis, Tinea pedis) - una enfermedad de la piel de los pies, que es causada por hongos patógenos u oportunistas. Los cambios en la piel de los pies se caracterizan por descamación, que se acompaña de picazón. Con lesiones graves, en un contexto de piel roja y edematosa, aparecen erosiones, grietas profundas en las plantas de los pies y en los espacios interdigitales, que se acompañan de dolor y dificultan la marcha.
La aparición de los antifúngicos modernos ha mejorado la situación epidemiológica, pero el pie de atleta sigue siendo uno de los problemas más importantes en dermatovenereología. El uso de algunos fármacos está limitado en ancianos y pacientes con enfermedades crónicas.
La prevalencia del pie de atleta
Según la Organización Mundial de la Salud (OMS), alrededor de 1/3 de la población mundial sufre de enfermedades fúngicas, de las cuales las más comunes son las micosis del pie, cuya incidencia crece anualmente.
Según los dermatólogos, el 10-20% de la población adulta sufre micosis de los pies, en los hombres la enfermedad ocurre 2 veces más que en las mujeres, en las personas mayores con más frecuencia que en los jóvenes. A partir de los 70 años se registra micosis del pie en uno de cada dos pacientes, lo que se asocia a un aumento de las alteraciones metabólicas y vasculares concomitantes (diabetes mellitus, varices, etc. ). Los hongos en los pies se diagnostican cada vez más en niños.
Millones de personas se ven afectadas actualmente por esta enfermedad. En riesgo están los trabajadores de varias profesiones: mineros, atletas y personal militar.
Causas del pie de atleta
Las causas más comunes de micosis de los pies son los hongos dermatomicetos: Trichophyton rubrum (90%), Trichophyton mentagrophytes, con menos frecuencia Epidermophyton. En ocasiones, el pie de atleta puede ser causado por hongos del género Candida.
Factores de riesgo del pie de atleta:
- Exógenas (externas): microtraumatismos de la piel de los pies (callos, durezas), grietas, sudoración excesiva, uso de zapatos apretados, zapatos hechos de materiales artificiales, incumplimiento de las normas de higiene personal, lavado irregular de los pies y mal secado con toalla .
- Endógenas (internas): venas varicosas y distonía vegetovascular, que conducen a un suministro insuficiente de sangre a la piel de los pies; hipovitaminosis; tomando glucocorticosteroides, citostáticos, antibacterianos y medicamentos de estrógeno-progestina, que reducen la inmunidad general del cuerpo.
La infección con micosis de los pies puede ocurrir directamente de una persona enferma, y también es posible transmitirla a través del contacto doméstico (en la piscina, la casa de baños, el gimnasio, a través de zapatos, toallas, alfombras, etc. ).
Si experimenta síntomas similares, consulte a su médico. No se automedique, ¡es peligroso para su salud!
Síntomas del pie de atleta
Los principales síntomas de la micosis de los pies:
- Comezón;
- pequeñas grietas;
- eritema (enrojecimiento);
- peladura;
- burbujas;
- queratinización de la piel;
- olor desagradable y acre;
- sensación de ardor y dolor.
Los primeros signos de micosis de los pies se manifiestan en forma de picazón y ardor en los pliegues interdigitales de los pies, la piel comienza a desprenderse, agrietarse, enrojecerse, aparecen signos de hinchazón e inflamación. Las complicaciones pueden desarrollarse en forma de dermatitis del pañal y eccema de la piel.
Variedades de micosis del pie:
- borrado - manifestado por picazón moderada y enrojecimiento de la piel;
- agudo - acompañado de picazón severa y lesiones cutáneas en forma de grietas; (onicomicosis): se manifiesta por daños en las placas ungueales, que se vuelven gruesas y cambian de color;
- oprelovidny - se forman áreas de llanto;
- escamosas - aparecen escamas lamelares;
- hiperqueratósico: acompañado de erupciones en forma de pápulas y placas en los arcos del pie;
- dishidrótico: continúa con el desarrollo de edema, áreas de llanto y vesículas.
Patogenia de la micosis del pie
La piel es el órgano más grande del cuerpo humano y representa el 15% del peso corporal total. Realiza muchas funciones, principalmente protege al cuerpo de los efectos de factores externos de naturaleza física, química y biológica, de la pérdida de agua y también participa en la termorregulación. La piel consta de tres capas: epidermis, dermis y grasa subcutánea.
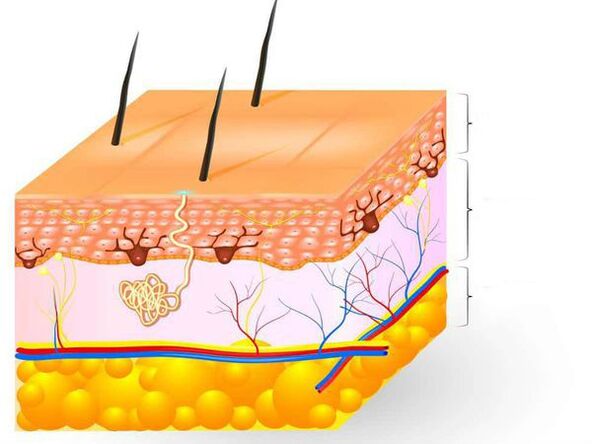
La epidermis (capa externa de la piel) es la principal barrera para la penetración de hongos en la piel. Es un epitelio escamoso estratificado queratinizado, que a su vez está formado por cinco capas y cumple la función de barrera. Los queratinocitos son las células principales de la epidermis. Contienen la proteína queratina, que crea la capa externa de la piel y le da elasticidad y fuerza. Las células queratinizadas de la epidermis se exfolian constantemente.
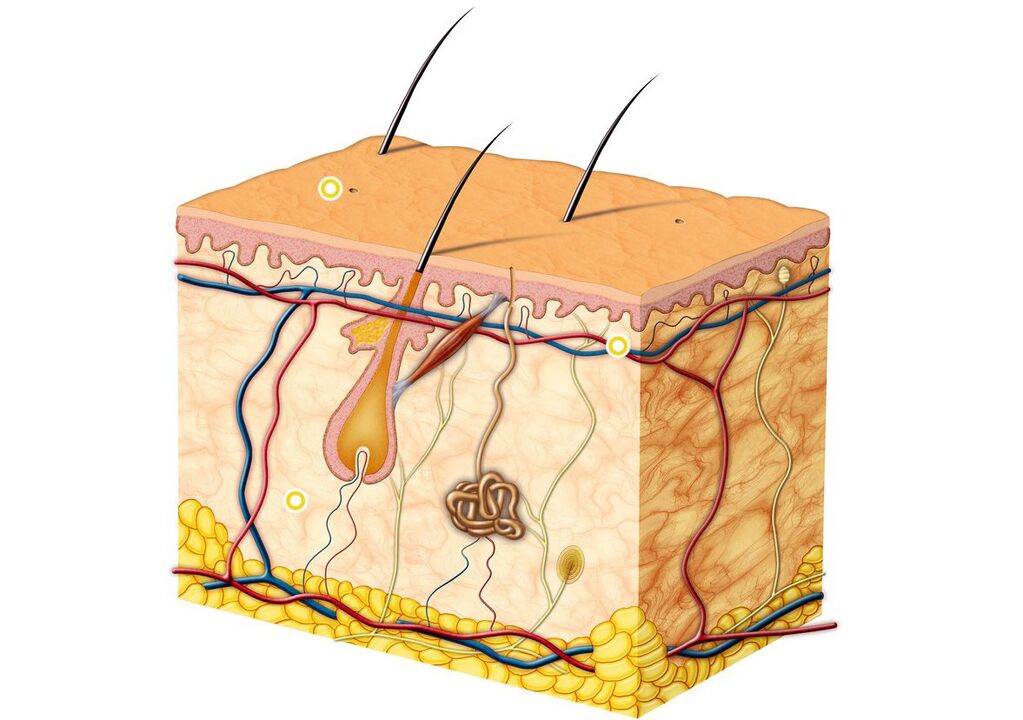
Los dermatomicetos producen enzimas llamadas queratinasas que descomponen la queratina. Debido a esto, los hongos penetran en las capas superficiales de la piel, donde seguirán existiendo en el futuro. La pared celular de los dermatomicetos contiene mananos, sustancias que pueden suprimir la inmunidad celular local. El hongo T. rubrum, debido a la acción de manans, impide la reproducción de los queratinocitos, como resultado, la descamación de las escamas córneas de la superficie de la piel se ralentiza y se desarrolla una infección crónica.
Clasificación y etapas de desarrollo de la micosis de los pies.
El código según la Clasificación Internacional de Enfermedades de la 10ª revisión (ICD-10) es B35. 3.
Clasificación según el patógeno:
- Queratomicosis (pitiriasis versicolor).
- Dermatofitosis (microsporia, tricofitosis superficial, micosis de los pies, micosis de piel lisa, micosis de los pliegues inguinales, onicomicosis).
- Candidiasis (candidiasis de la piel, uñas).
- Micosis profundas (blastomicosis, esporotricosis, cromomicosis).
Clasificación según CIE-10
- B35. 1 Micosis de uñas.
- B35. 2 - Micosis de las manos.
- B35. 3 - Micosis de los pies.
- B37. 2 - Candidiasis de la piel y las uñas.
Clasificación de localización:
- Micosis de la piel.
- Micosis de los pliegues.
- Micosis de las manos.
- Micosis de los pies (forma escamosa, hiperqueratósica, intertriginosa, dishidrótica).
- Onicomicosis (distal, superficial, proximal).
Clasificación clínica:
- La forma borrada se manifiesta por descamación en los pliegues interdigitales III-IV de los pies. La descamación leve también puede estar en la planta del pie y en las superficies laterales de los pies.
- La forma intertriginosa se manifiesta por hiperemia en los pliegues interdigitales de los pies, y también es posible la aparición de burbujas que provocan la formación de erosiones y grietas. Picor y ardor subjetivamente marcados.
- Con una forma dishidrótica, aparecen burbujas agrupadas en la piel de los arcos y las superficies laterales de los pies. Con mayor frecuencia, ocurren en la piel sana, luego aumentan de tamaño, se fusionan y forman ampollas de múltiples cámaras más grandes. Cuando las burbujas se abren, se forman erosiones.
- La forma hiperqueratósica escamosa se caracteriza por un engrosamiento local o generalizado del estrato córneo de las superficies laterales y plantares de los pies. Las áreas afectadas de la piel están cubiertas con pequeñas escamas similares a salvado. La descamación es especialmente notable en los pliegues de la piel. Las grietas causan dolor al caminar.
La clasificación clínica es muy conveniente desde un punto de vista práctico para determinar las tácticas de tratamiento posteriores y monitorear al paciente.
Según el cuadro clínico de la enfermedad, se puede juzgar el agente causal de la enfermedad. Por ejemplo, la forma dishidrótica a menudo ocurre con el pie de atleta causado por Trichophyton mentagrophytes var. interdigitale, la forma hiperqueratósica escamosa se asocia más a menudo con T. rubrum, el curso crónico y el proceso generalizado son característicos de los hongos oportunistas Candida spp. y Aspergillus.
Complicaciones de la micosis de los pies.
- Alergia a los hongos.Bajo la acción de los hongos, se forma una sensibilización polivalente, es decir, el cuerpo se vuelve más sensible a los productos de desecho del hongo, que nos son ajenos y son fuertes alérgenos. El cuerpo reacciona más bruscamente, lo que se manifiesta por diversas erupciones y reacciones cutáneas, enfermedades crónicas de naturaleza alérgica, como el eccema cutáneo. Es posible desarrollar o empeorar el curso de patologías como asma bronquial, dermatitis alérgica, dermatitis seborreica y psoriasis. Además, una persona puede desarrollar complicaciones alérgicas ocupacionales e intolerancia a los medicamentos con mayor frecuencia.
- pioderma- enfermedades pustulosas de la piel (celulitis, linfangitis, flemones y osteomielitis de los huesos del pie), que pueden provocar heridas cutáneas profundas y duraderas que no cicatrizan. La pioderma es causada por el hecho de que las bacterias penetran fácilmente a través de erosiones y grietas en la piel (la "puerta de entrada de la infección"). Al mismo tiempo, la temperatura aumenta, aparece debilidad y malestar general, lo que requiere una corrección quirúrgica inmediata.
- Aumento de las complicaciones viralesen forma de verrugas por la presencia de hiperqueratosis y grietas. La razón es una violación de la función protectora de la piel, como resultado de lo cual se vuelve más susceptible a cualquier infección, incluida la viral.
- Disminución general de la inmunidad.y alteración de la microcirculación en las extremidades inferiores en pacientes con enfermedades somáticas concomitantes como diabetes mellitus y venas varicosas.
- Propagación de la enfermedad a las uñas y la piel de las manos.Con los hongos en las uñas, se produce su deformación, puede aparecer la aparición de una uña encarnada, panaritium (inflamación purulenta de los tejidos de los dedos), paroniquia (inflamación del rodillo periungueal) y desprendimiento completo de las placas ungueales.
- Deterioro en la calidad de vida.Las formas agudas de micosis de los pies son dolorosas, dificultan el uso de zapatos y, con el desarrollo de linfadenitis, se acompañan de mala salud general y fiebre.
Diagnóstico de micosis de los pies.
El diagnóstico de micosis de los pies se basa en las quejas del paciente, la anamnesis, el cuadro clínico y los resultados de laboratorio. Las micosis de los pies se encuentran entre aquellas enfermedades que requieren necesariamente un estudio de laboratorio para confirmar el diagnóstico clínico.
El método principal para confirmar el diagnóstico de micosis del pie es el examen microscópico y el cultivo. El material son escamas de piel, que se raspan de la lesión en la piel con un bisturí o vidrio, con menos frecuencia se usa una prueba adhesiva.
Diagnóstico de laboratoriomicosis incluye el examen microscópico y de cultivo del material en busca de hongos. El examen microscópico es un método rápido para diagnosticar un patógeno, lo que permite revelar la estructura de los hongos en unas pocas horas. Con el examen microscópico, es posible detectar elementos del hongo en forma de filamentos de micelio y esporas. La desventaja del método es que es posible obtener resultados tanto falsos positivos como falsos negativos, lo que depende de muchos factores: la técnica de toma del material, las características de almacenamiento y transporte, etc.
El método cultural es el método de diagnóstico más preciso que le permite identificar el tipo de hongo para el nombramiento de la terapia patogénica. Para prepararse para el análisis, no se recomienda que el paciente use ningún agente antifúngico por su cuenta durante 1 mes.
Al prescribir una terapia antimicótica sistémica, se recomienda realizar un análisis de sangre bioquímico para determinar el nivel de bilirrubina, AST y ALT debido a la necesidad de controlar la función del hígado y el tracto biliar, así como para prevenir posibles complicaciones.
Diagnóstico diferencial de micosis del pie:
- La forma escamosa se diferencia de la psoriasis, el eccema y la queratodermia.
- La forma interdigital se diferencia del impétigo, la dermatitis del pañal y la candidiasis.
- La forma dishidrótica se diferencia de la pustulosis palmar-plantar.
Tratamiento de micosis de los pies.
El tratamiento debe realizarse bajo la supervisión de un dermatólogo.
La tarea principal en la lucha contra la micosis de los pies es su detección, reconocimiento y tratamiento oportunos antes del desarrollo de hongos en las uñas, lo que requiere una terapia más prolongada y compleja (terapia antimicótica sistémica). Al mismo tiempo, es importante contar con medicamentos efectivos que correspondan a las características clínicas modernas de las micosis del pie.
Antes de proceder con el tratamiento de la enfermedad, el dermatólogo elige entre las posibles opciones de tratamiento. En la mayoría de los casos, se prescriben preparaciones tópicas. La base del tratamiento es el uso de agentes antimicóticos que tienen un efecto diverso. Los estimulantes de la circulación sanguínea y los medicamentos también se usan para eliminar los síntomas principales:
- Agentes antifúngicos para terapia externa: cremas, ungüentos, geles, etc. Se aplican externamente 1-2 veces al día durante 4 semanas.
- Con hiperqueratosis significativa de los pies, la terapia exfoliante se lleva a cabo preliminarmente: 1 vez por día durante 3-4 días, que actúa como queratolítico, es decir, elimina la capa gruesa, preparando así la piel y mejorando la penetración de agentes antifúngicos en el dermis.
- En presencia de burbujas, se usa fukortsin, la solución se aplica externamente 1-2 veces al día durante 2-3 días. Luego prescriba preparaciones combinadas 2 veces al día externamente durante 7-10 días.
- Con picazón severa, se prescriben antihistamínicos: 0, 001 g 2 veces al día por vía oral durante 10-15 días.
- Desinfección de zapatos 1 vez al mes hasta la curación completa, puede usar un aerosol, cuyo ingrediente activo es el metosulfato de undecilamidopropiltrimonio.
- Si las láminas ungueales están afectadas, la terapia antimicótica sistémica es obligatoria con una de las siguientes sustancias: terbinafina, ketoconazol, itraconazol, fluconazol por vía oral durante 3 a 4 meses. Esta terapia requiere la observación de un dermatólogo, ya que el autotratamiento puede provocar complicaciones en los órganos internos, principalmente el hígado, vías biliares, estómago, así como la ineficacia de la terapia y la formación de resistencia al tratamiento.
Es necesario tratar la micosis del pie, porque si el hongo se ha asentado en la piel, sin tratamiento no irá a ninguna parte, lo que significa que los productos de desecho del hongo siempre ingresarán a los tejidos y la sangre circundantes, lo que provocará la sensibilización del cuerpo. y el desarrollo de enfermedades crónicas de naturaleza alérgica.
La presencia de un hongo indica una disminución de la inmunidad, y la piel dañada por la micosis prácticamente no realiza una función protectora. Por lo tanto, se crean todas las condiciones para la unión de una infección bacteriana concomitante.
Un paciente con micosis de los pies es una fuente activa de infección para otras personas y especialmente para los miembros de la familia, por lo que el tratamiento en este caso es un medio eficaz para prevenir una infección por hongos entre familiares sanos y personas cercanas.
Un ambiente propicio para el desarrollo de una infección por hongos en la piel de los pies es un ambiente húmedo, por lo que debes procurar mantener la piel de tus pies siempre seca. Para hacer esto, todas las noches debe lavarse los pies con jabón y secarse la piel con una toalla de papel desechable, prestando especial atención al espacio entre los dedos.
Pronóstico. Prevención
El pronóstico de las micosis cutáneas depende en gran medida del estadio de la enfermedad en el que se inició el tratamiento. Por lo tanto, al notar cambios en la piel, no debe posponer una visita al médico. Con el tratamiento oportuno y adecuado de la micosis de los pies.pronósticofavorable: hay una cura completa para la infección por hongos, el paciente se recupera.
Si no se trata, el hongo puede provocar complicaciones que no solo deforman la forma de las uñas, sino que también afectan el estado del cuerpo en general.
La prevención pública implica el tratamiento de lugares públicos: baños, saunas, piscinas, duchas. Se deben desinfectar los pisos, el inventario y los artículos del hogar. El personal y las personas que frecuentan baños públicos, saunas, etc. deben someterse a exámenes preventivos periódicos.





















